【医療監修】椎間板ヘルニア・脊柱管狭窄症で神経が圧迫されても「痛みは出ない?」画像診断に潜む落とし穴
.043-scaled.jpeg)
はじめに
こんにちは。足指研究家の湯浅慶朗です。
日頃から多くのご相談を受ける中で、
「椎間板ヘルニアと診断された」
「脊柱管狭窄症で神経が圧迫されていると言われた」
「だから痛みが強いはずと言われた」
という声をよく耳にします。
しかし、ここで一度だけ立ち止まってみてください。
神経が“圧迫されている状態”=“痛みが出る”
必ずしもこの方程式が成り立つわけではありません。
実際、画像上は強い圧迫が見られていても、まったく痛みのない人がいます。
一方で、画像に大きな異常がなくても、強い痛みを感じる人もいます。
つまり、画像診断だけでは“本当の痛みの原因”が判断できないケースがある、ということです。
椎間板ヘルニア、坐骨神経痛、脊柱管狭窄症、分離症、すべり症——
手術を提案されることも少なくありませんが、それが唯一の選択肢とは限りません。
この記事では、
「なぜ神経圧迫=痛みとは言い切れないのか?」
その背景にある身体の構造・姿勢・足元との関係を、医療・解剖学の視点からわかりやすく解説します。

椎間板ヘルニアの画像診断のウソ①
1990年、ジョージ・ワシントン大学メディカルセンターのScott D. Bodenらは、腰痛や坐骨神経痛などの症状がまったくない67名を対象に腰椎MRIを撮影しました(J Bone Joint Surg Am. 1990)。
その結果、無症状であっても画像上の異常所見が数多く見られることが明らかになりました。
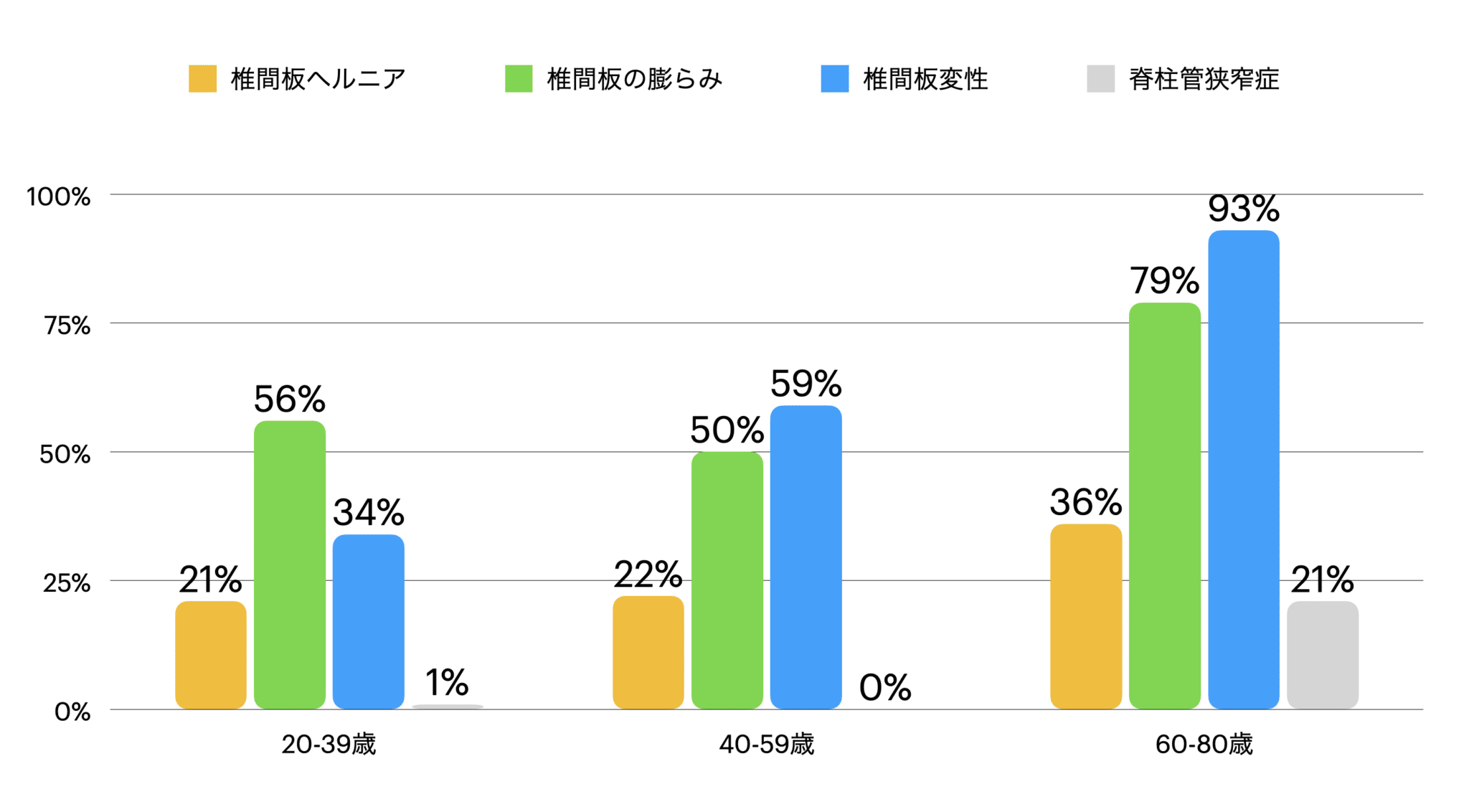
●無症状の人のMRI所見(%)
| 年齢 | 椎間板ヘルニア | 椎間板の膨らみ | 椎間板変性 | 脊柱管狭窄症 |
|---|---|---|---|---|
| 20–39歳 | 21% | 56% | 34% | 1% |
| 40–59歳 | 22% | 50% | 59% | 0% |
| 60–80歳 | 36% | 79% | 93% | 21% |
つまり、画像上ヘルニアがあっても、痛みを感じない人は珍しくないということです。
年齢とともに椎間板や脊柱構造は変化しますが、それが必ず症状に直結するわけではありません。
椎間板変性
椎間板が年齢や負荷によって水分を失い、形状や柔軟性が変化した状態。中年以降では一般的に見られます。
椎間板の膨らみ(bulging)
椎間板内部の核が外側へ押し出され、丸く膨らんだ状態。神経を圧迫することもありますが、無症状の場合も多く見られます。
脊柱管狭窄症
脊柱管が狭くなることで神経が圧迫される可能性がある状態。ただし、狭窄があっても痛みやしびれが出ないケースも存在します。
ここで重要なポイント
この研究が示しているのは、
✅ 画像診断=痛みの原因とは限らない
✅ ヘルニアは“異常”ではなく“加齢変化”の一部でもある
✅ 痛みは姿勢・筋緊張・循環・足元・心理など多因子的
ということです。
そのため、画像だけで「痛みの原因を断定する」のは難しい場合があります。
椎間板ヘルニアの画像診断のウソ②
1994年、モーリン・ジャンセンらの研究チームは、腰痛などの症状がまったくない98名を対象に腰椎MRIを撮影し、その画像所見を調査しました(N Engl J Med. 1994)。
その結果、無症状であっても画像上の“異常所見”が多数存在することがわかりました。
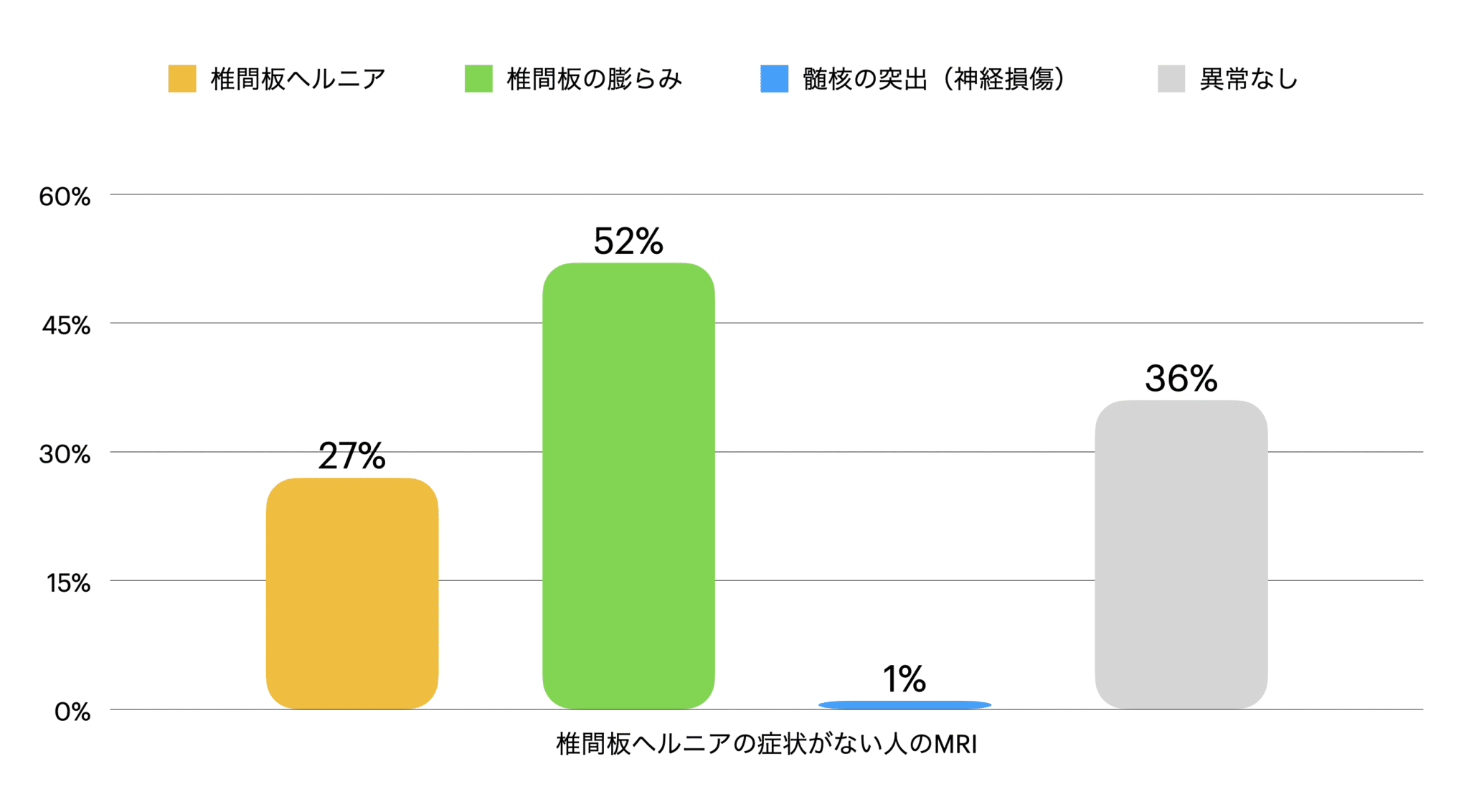
●無症状の人のMRI所見(%)
| 所見 | 割合 |
|---|---|
| 椎間板に異常なし | 36% |
| 椎間板ヘルニア | 27% |
| 椎間板の膨らみ | 52% |
| 髄核の突出 | 1% |
つまり、「MRIで異常が写る=痛みの原因」とは必ずしも言えないということです。
椎間板ヘルニア・膨隆(bulging)
椎間板の内圧変化により外側へ変形した状態。中年以降では“加齢変化として一般的”に見られます。
髄核の突出(protrusion/extrusion)
椎間板内部の髄核が繊維輪を押し広げ、後方へ飛び出した状態。神経と接触していても、症状が出ないケースも報告されています。
椎間板ヘルニアの画像診断のウソ③
1995年、Boos Nらは、腰部症状が強く手術適応と判断された椎間板ヘルニア患者46名と、年齢・性別・職業などを一致させた無症状者46名を対象にMRIを実施し、読影者が被験者情報を知らない状態で画像評価を行いました(Spine. 1995)。
その結果、無症状者でも以下のような画像所見が確認されました。

●無症状者のMRI所見(%)
| 所見 | 割合 |
|---|---|
| 椎間板ヘルニア | 76% |
| 椎間板変性 | 85% |
さらに、椎間板ヘルニア患者群と無症状群の間で、
“ヘルニアの形状やタイプ”に明確な差は認められませんでした。
研究が示す示唆
✅ 椎間板ヘルニアは無症状でも一般的に存在する
✅ 画像所見と痛みの強さは必ずしも一致しない
✅ MRIだけで症状の原因を特定することは難しい場合がある
このため、「画像でヘルニアが写った=その痛みの原因」と即断することは慎重であるべき、という考え方が国際的にも支持されています。
椎間板ヘルニアの画像診断のウソ④
55歳以上の腰痛がない人を対象に、腰椎MRIを撮影し、被験者情報を知らされていない放射線科医2名が独立して読影した調査があります。
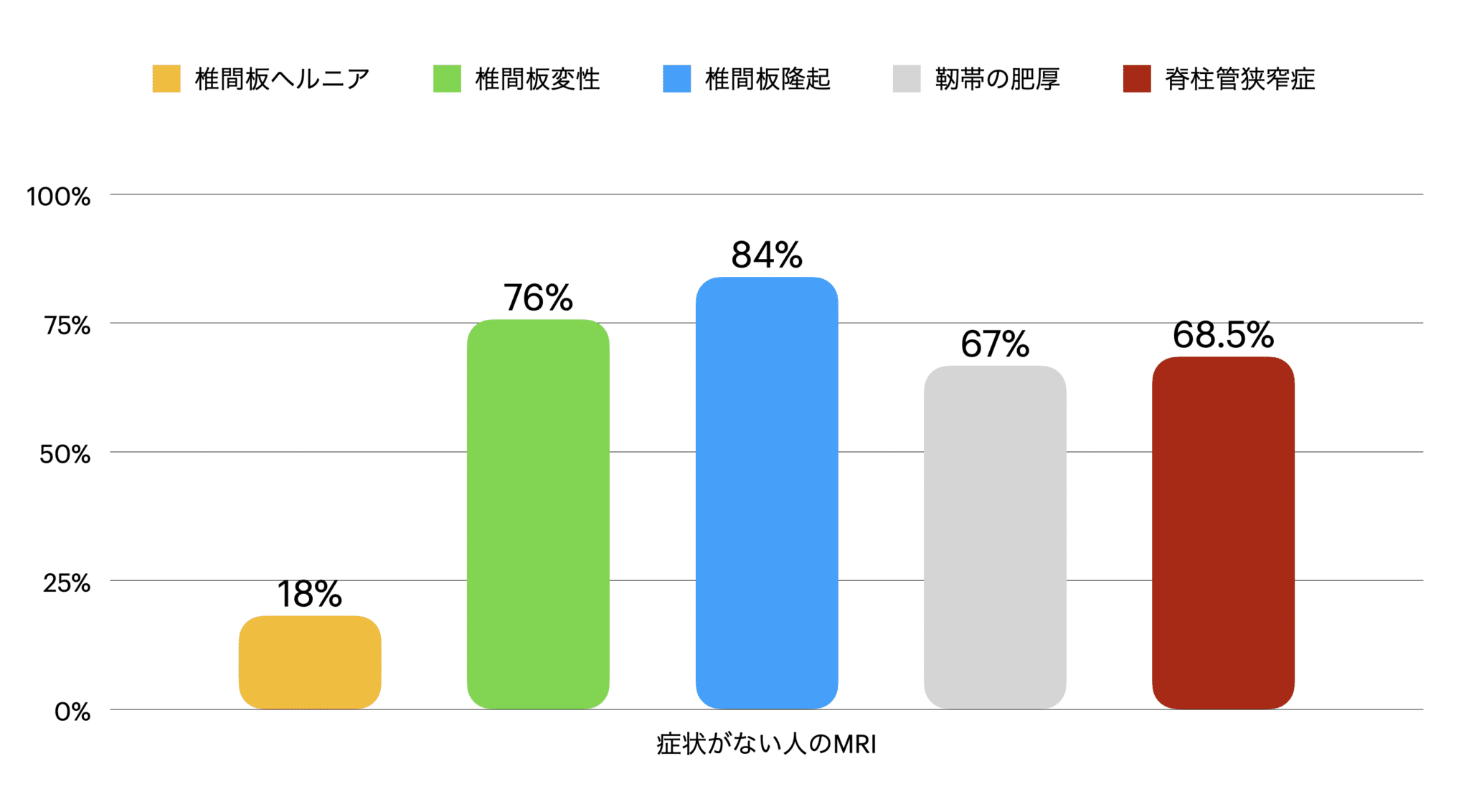
| 所見名 | 割合 |
|---|---|
| 椎間板ヘルニア | 18.2% |
| 椎間板変性 | 76% |
| 椎間板隆起(bulging) | 84% |
| 黄色靭帯の肥厚 | 67% |
| 脊柱管狭窄症 | 68.5% |
※全員、腰痛・しびれなどの症状なし
※放射線科医が病歴を伏せた状態で読影
この研究が示す重要な視点
・椎間板ヘルニアは無症状の人にも一般的に存在する
・痛みの有無は画像だけで判断できない
・MRI所見だけで手術・治療方針を決めるのは慎重であるべき
・問診・身体評価・生活状況の把握が不可欠
椎間板隆起(ついかんばりゅうき)
背骨のクッションである椎間板が外側へふくらんだ形状変化を指します。
靱帯の肥厚(ひこう)
背骨を支える靱帯が通常より厚くなる状態を指します。
体を支える役割を担う構造のため、長年の負荷や加齢に伴い変化することがあります。
いずれも無症状の方にも一般的にみられる画像所見であり、見た目の変化があっても、症状の有無や強さとは必ずしも一致しないことが報告されています。そのため、画像だけで原因を断定することは慎重に考える必要があります。
椎間板ヘルニアの画像診断のウソ⑤
日本で行われた研究では、腰痛やしびれなどの症状がまったくない94名(男性48名、女性46名、平均年齢48.0±13.4歳)に胸椎・頸椎のMRI検査を実施し、椎間板の構造変化や狭窄の有無を調査しました。
その結果、無症状であるにもかかわらず、ほとんどの人に画像上の異常所見が見つかったのです。
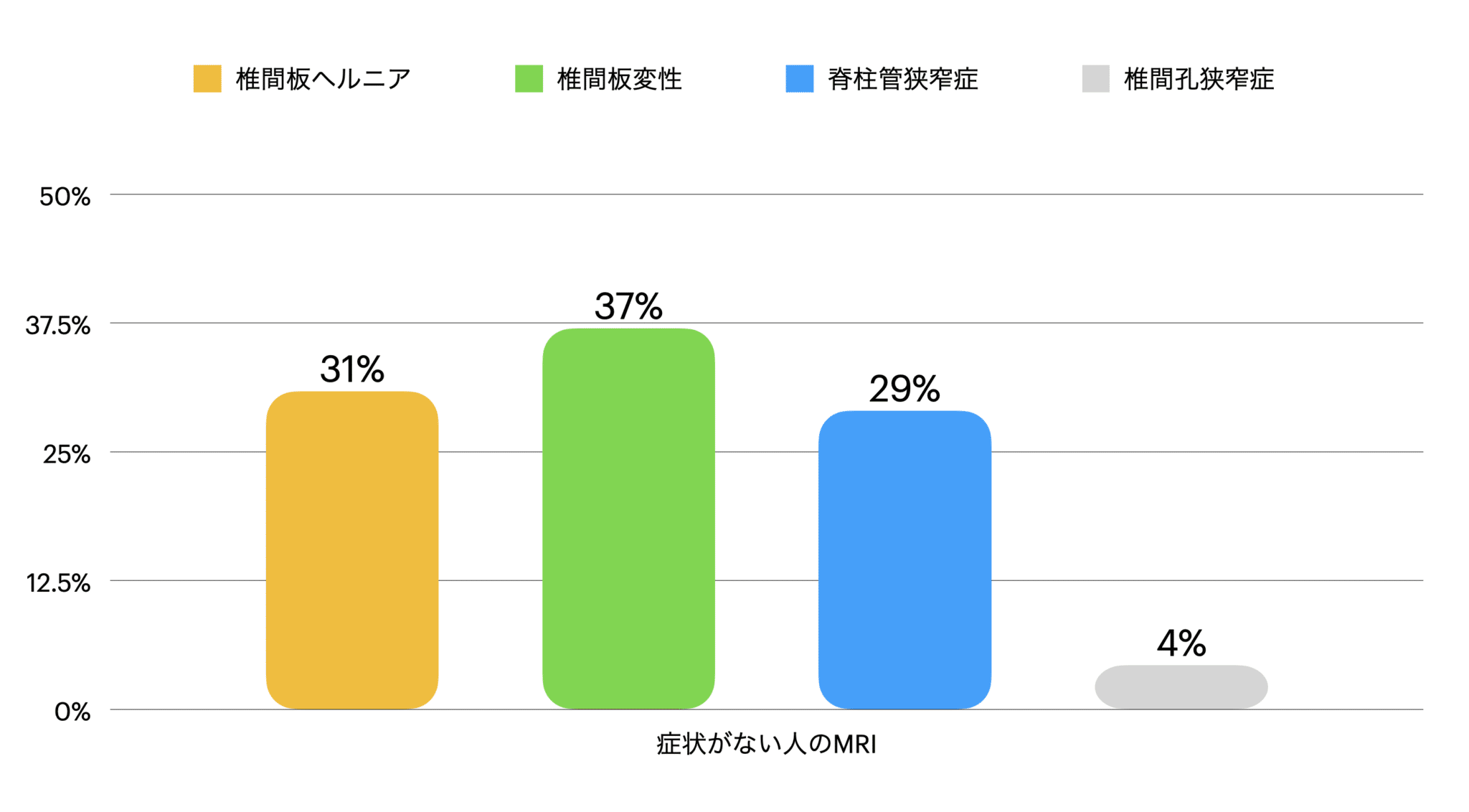
【結果】無症状でも画像に異常は多い
| 所見 | 割合 |
|---|---|
| 椎間板ヘルニア | 31% |
| 椎間板変性 | 37% |
| 脊柱管狭窄症 | 29% |
| 椎間腔狭窄症 | 4% |
椎間板腔狭窄症
椎間板のふくらみ・変性・構造変化などによって、周囲の神経組織への圧迫が起こる状態を指します。背骨のクッションである椎間板の高さや形状が変わり、硬膜管周囲のスペースが狭くなることで生じると考えられています。ただし、画像上は狭窄があっても、症状がまったく出ない人も多く存在することが、複数の研究で報告されています。
研究が示すポイント
- MRI画像の異常=必ず症状の原因とは限らない
- 椎間板の変化は、年齢や生活歴により自然に起こりうる
- 治療判断は画像だけでなく、症状・経過・生活環境も重要
レントゲンやMRIに写る「異常」と痛みは必ずしも一致しない
腰痛やしびれで医療機関を受診すると、多くの場合レントゲンやMRI検査が行われます。
その結果、脊柱管狭窄、椎間板ヘルニア、関節の変形、軟骨のすり減りなどの“画像上の異常”が見つかることがあります。
しかし近年の研究やガイドラインでは、画像所見と症状の強さは必ずしも一致しないことが指摘されています。
無症状の人でも同じような所見が高い割合で見つかることがあるためです。
NHK「ガッテン!」でも紹介されたように、
手術が検討されるほど大きな椎間板ヘルニアがあっても痛みを感じない人がいる一方、
画像で異常が指摘され手術を受けても、症状が十分に改善しないケースも報告されています。
これは、椎間板ヘルニア・脊柱管狭窄症・すべり症・膝や股関節の変形などが、
痛みやしびれの“唯一の原因”とは限らないという医学的見解につながっています。
本当の原因は“足指の変化が連鎖して起こる姿勢と関節の機能不全”
腰・股関節・膝・背中などに痛みやしびれを感じる人のなかには、レントゲンやMRIでは明確な異常が見つからない、もしくは画像所見と症状が一致しないケースが多く存在します。
私は臨床で10万人以上の足と姿勢を見てきましたが、その中で一貫して感じてきた仮説があります。
それは、足指の変形や機能低下が、体の中心である仙腸関節・椎間関節の動きを乱し、全身の関連痛につながっているのではないかということです。
足指がうまく使えなくなると、重心が崩れ、骨盤や脊椎を支える力のバランスが変わります。
すると、仙腸関節や椎間関節で“スムーズに動くはずの方向”へ動けなくなり、炎症や過緊張、衝突などが起こる場合があります。これを関節機能障害(joint dysfunction)と呼びます。
関節機能障害が生じると、その部位だけでなく、遠く離れた場所──太もも、ふくらはぎ、足首、背中、肩、腕にまで痛みや重だるさ、しびれ、コリが広がることがあります。これは関連痛と呼ばれる現象です。
足指が変形する主な背景には、
・すべりやすい靴下素材
・硬すぎる靴底
・サイズの合わない靴
・長年の歩き方の癖
・加齢に伴う感覚低下
など、生活環境が深く関わっていると考えられます。
つまり、多くの場合「画像に映る異常が痛みを生み出している」のではなく、
足元から始まった姿勢のゆがみと、関節の動きのトラブルが根底にある可能性があるという視点です。
この関節の動きが回復し、足指と姿勢の協調が戻ってくると、痛みやしびれの感じ方が変わる方も少なくありません。これは、関節内部の運動学が正常化していくためと考えています。
※ただし痛みの原因は一つではなく、必ず医師の診断が必要です。
仙腸関節(せんちょうかんせつ)は、背骨の最下部にある仙骨と、骨盤を形づくる腸骨がつながる左右一対の関節です。骨盤の中央部に位置し、上半身と下半身を橋渡しする“体の要(かなめ)”といえる場所です。
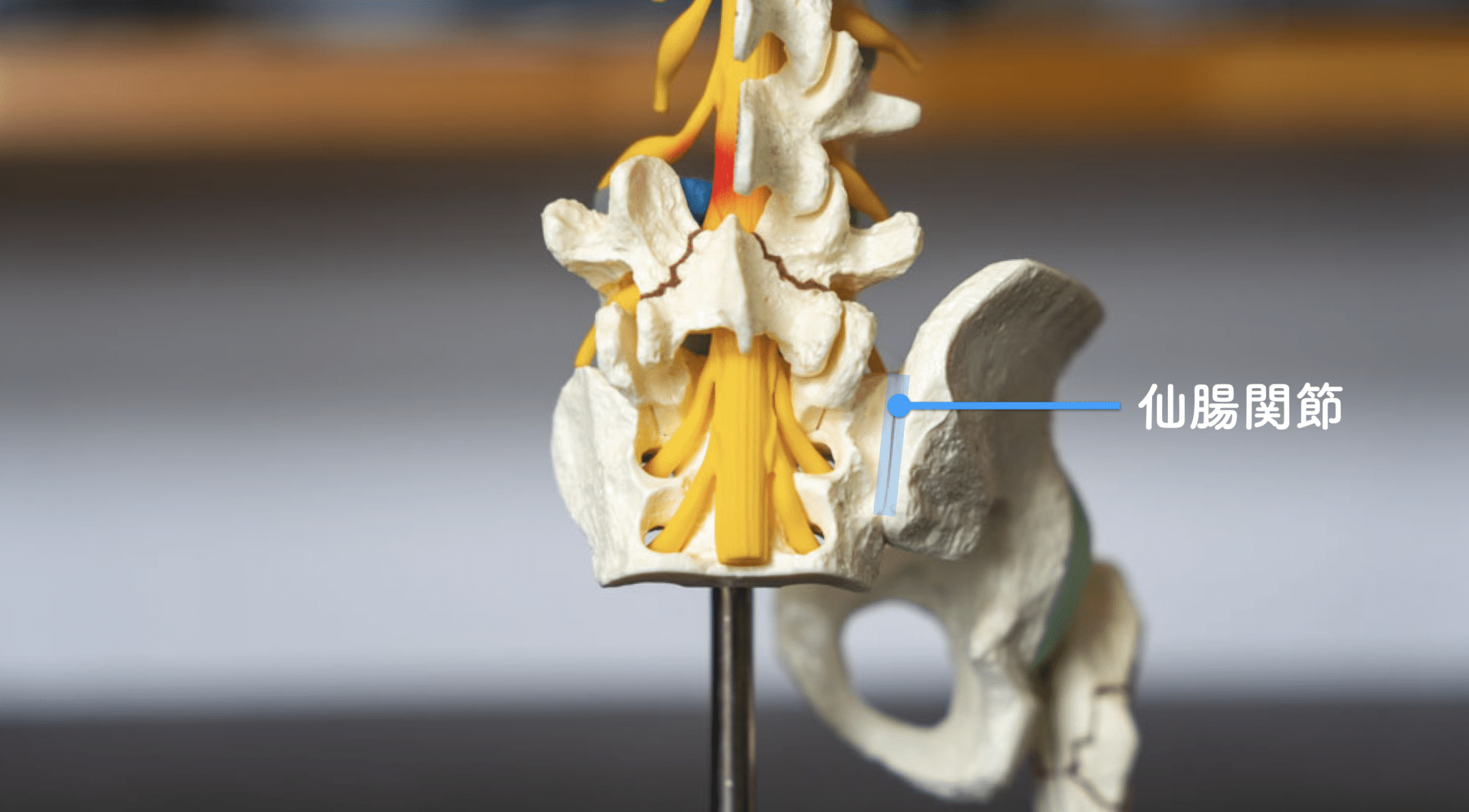
この関節は一般的に2〜3mmほどしか動かないとされ、可動域はとても小さいものの、衝撃吸収や荷重分散に重要な役割を果たしています。そのため、片側に負担が偏った歩き方や、姿勢のくせ、脚長差(左右の脚の長さの違い)があると、わずかなズレでも機能に影響が出る場合があります。
また、足指の使い方が乱れたり、回内足・回外足など足部アライメントが崩れると、重心のバランスが変わり、骨盤への負荷のかかり方も変化します。こうした積み重ねが、仙腸関節周囲の緊張や動きの制限につながる可能性があります。
つまり、仙腸関節を健康に保つためには、骨盤だけを見るのではなく、足指・足裏・歩行環境まで含めて全身で考えることが大切という視点が重要です。
原因不明の腰痛が多い理由は、画像だけでは分からない情報があるから
腰痛は非常にありふれた症状ですが、その背景は複雑です。国際的な研究では、椎間板ヘルニアが原因と特定できる腰痛は全体の数%程度とされ、多くは明確な画像所見と症状が一致しないケースが多いことが報告されています。そのため、臨床現場では“原因不明の腰痛”と説明されることが少なくありません。
しかし、これは「本当に原因がない」という意味ではありません。現在の医療では、レントゲンやMRIなどの画像検査が一般的ですが、これらの検査では筋肉の緊張・関節の微細な動き・荷重バランス・歩行習慣・足部アライメントなどは評価しきれない場合があります。
腰痛研究の歴史を振り返ると、20世紀半ばに椎間板ヘルニアが注目されて以降、「見える異常=痛みの原因」という解釈が長く主流でした。1990年代にMRIが普及し、椎間板の形状が詳細に映し出せるようになったことで、この流れはさらに強まりました。
しかし21世紀に入り、海外を中心にその前提が見直されつつあります。
“画像に写る異常があっても痛くない人がいる”
“画像が正常でも強い痛みを訴える人がいる”
こうした事実が積み重なり、腰痛の原因は単一ではなく、生活習慣・姿勢・筋機能・関節運動・心理社会的要因など多因子的に捉える必要性が国際的に共有されるようになりました。
つまり、原因不明とされる腰痛の多くは、画像で確認できる範囲以外──とくに筋肉・関節・動作・足元の機能を含めた総合的な視点が必要になる可能性があるということです。

腰痛(椎間板ヘルニア)の本当の原因とは?
日本では、腰痛を抱える人が約2,000万人以上いると推計されています。とても身近な症状であるにもかかわらず、「どこへ行っても良くならない」「治療を続けているのに変わらない」という声は珍しくありません。いわゆる“腰痛難民”です。
多くの医療機関では、腰痛の原因を
・神経圧迫
・炎症
・椎間板ヘルニア
・脊柱管狭窄症
・関節や骨の変性
と説明することがあります。画像診断(レントゲン・MRI)でも、こうした構造的変化が見つかることがあります。
しかし、ここに重要な視点があります。
画像上で異常が見つかっても、まったく痛みのない人が多く存在する。
その一方で、画像が正常でも強い痛みを感じる人がいます。
この“ズレ”は、海外の腰痛研究でも繰り返し報告されており、近年では国際的に「腰痛は多因子的に捉える必要がある」という考え方が主流になっています。
私が疑問を抱いたきっかけ
私はこれまで、整形外科リハビリテーションの現場で、難治性腰痛や椎間板ヘルニア患者の治療に携わってきました。さまざまな治療アプローチを学び、当時は仙腸関節に着目したAKA(関節運動学的アプローチ)が有効だと感じていました。
しかし、臨床経験を重ねるほどにある疑問が生まれました。
「なぜ仙腸関節は繰り返し機能不全を起こすのか?」
施術直後は動きが改善しても、再発する人が一定数存在する。
その理由を徹底的に探った結果、共通点が見えてきました。
たどり着いた答えは「足指」と「姿勢」
再発を繰り返す人の多くに、
・足指の変形
・浮き指や寝指
・足部アーチの崩れ
・歩行のクセ
・靴や靴下の影響による滑り
などが見られました。
足指がしっかり機能しないと、身体は無意識にバランスをとろうとし、
その結果、骨盤を支える仙腸関節にストレスがかかります。
つまり、腰痛の背景には
“腰ではなく足元から始まる姿勢連鎖”
が関与している可能性があるのです。
この視点を臨床に取り入れると、再発率が徐々に下がり、難治例でも変化が出やすくなる傾向が見られました。
仙腸関節だけを治療しても限界がある理由
仙腸関節は、上半身と下半身をつなぐ“姿勢の要”で、数ミリしか動かない繊細な関節です。そのため、
✅ 足元の荷重バランス
✅ 歩行時の重心移動
✅ 足指の支持力
✅ 日常姿勢・生活動作
これらが整っていなければ、再び負担がかかり、機能不全が起こりやすくなります。
つまり腰痛は、
「その関節だけの問題ではない」
ということです。
誰でも実践できるケアが必要
治療者の技術に依存するのではなく、自分で姿勢や足指機能を見直せる環境があれば、より多くの人が将来的な腰の不安を軽減できるはず。
その考えから、私は
足指の使い方・歩行・生活習慣を自分で整えるケア
を体系化し、多くの方に提案するようになりました。
大切なのは「腰だけを診ないこと」
腰痛はひとつの原因で起こるわけではありません。
・足指
・姿勢
・歩き方
・筋活動
・睡眠
・心理社会的ストレス
・環境要因(靴、靴下、床面など)
これらが複雑に絡み合うため、画像だけでは本質を捉えきれません。
だからこそ、
“全身をひとつのシステムとして見る”
という視点が求められます。



